「不妊治療を受けたいけどパートナーになかなか言えない……」
「治療や検査を受けるのは大変?」
「チャレンジしたときの妊娠率は?」
不妊治療の主体は女性になるいっぽうで、原因は男女ともにあるため、検査や治療は2人で受けるケースもめずらしくありません。
そのため、不妊治療による体や心への負担を共有できなければ、2人の関係に溝が生まれる可能性もあるでしょう。
そこで、この記事では
- 不妊における男女別の検査
- 不妊治療の内容
- 治療を受けたときの妊娠率
をお伝えします。
不妊治療を成功させるには、不妊を女性だけの問題としてとらえず、男性側の理解や協力も求められます。
新しい命をさずかるまでのハードルを乗り越えるためにも、この記事を参考にしてみてください。
男女別それぞれの検査方法
不妊の原因を調べる検査の例
| 女性 | 男性 |
| ● 採血 ● 子宮卵管造影 ● 頸管粘液検査 ● フーナーテスト ● 超音波検査 ● 子宮鏡検査 | ● 精液検査 ● 超音波検査 ● 血液検査 ● 触診 |
検査により不妊の原因となる疾患(子宮内膜症や精巣上体炎など)が見つかった場合は、疾患の治療から開始します。
基礎体温測定は排卵日を予測するための指標となりますが、超音波検査などでも排卵日は予測できるため、医療機関によっては厳密なチェックや検査をしない場合もあります。
女性が受けるおもな検査6つ
女性では、月経周期にあわて検査内容が変わります。
一般的な検査の流れ
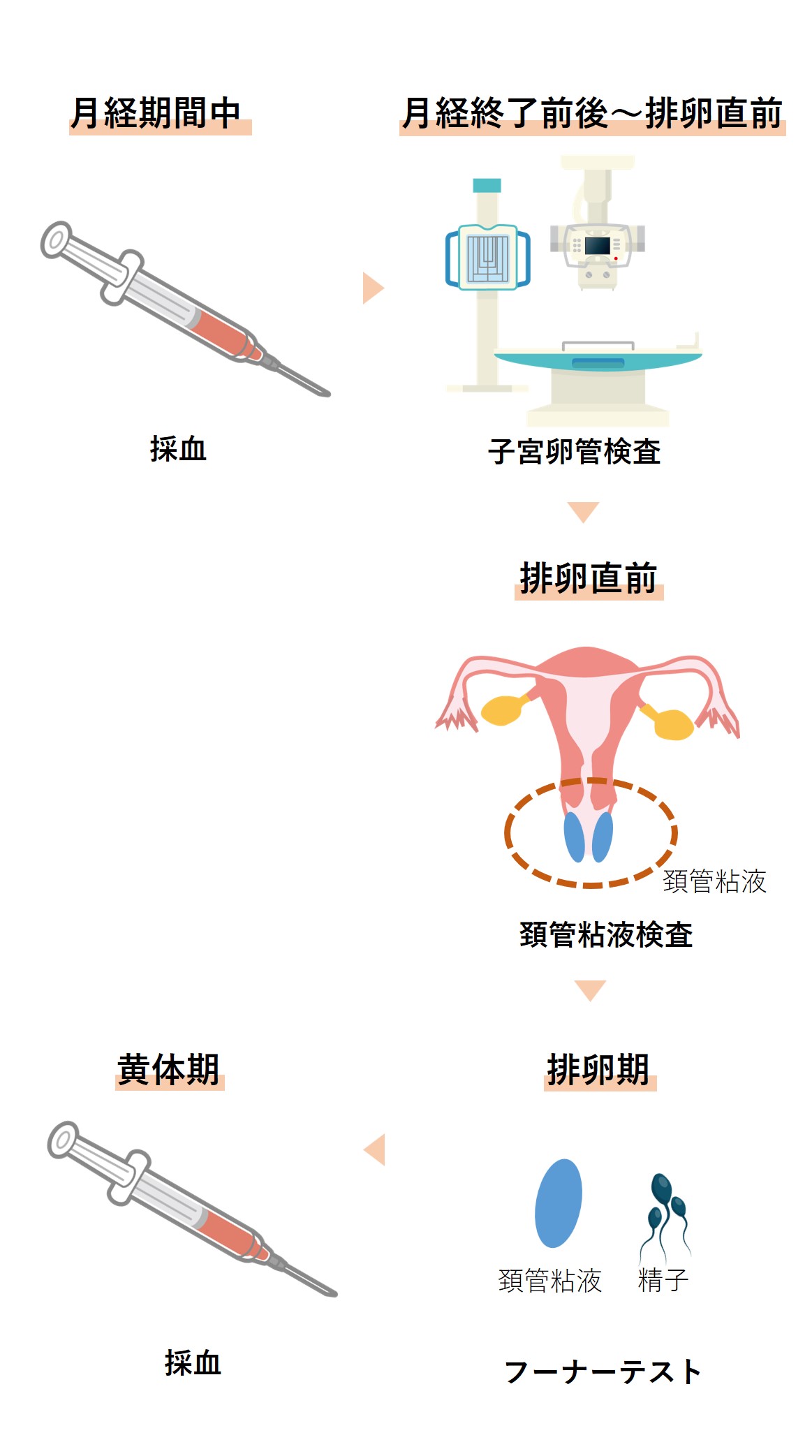
その他、超音波検査や子宮蹻検査を行う場合があります。
採血(月経期間中と黄体期)
採血では、ホルモンの状態やAMHの数値、感染症の有無などを調べます。
【ホルモン検査】
不妊治療で行うホルモン検査では、血中のホルモン量や、不妊の原因となる甲状腺疾患の有無などを調べます。月経期間中と黄体期で、調べる項目が変わります。
月経期間中(開始2~5日目)
| 調べるホルモン | 役割 |
| 卵胞刺激ホルモン | 卵胞を成熟させる |
| 黄体形成ホルモン | 妊娠に必要な黄体を作る |
| 卵胞ホルモン | 受精卵を維持する子宮内膜をつくる |
黄体期(排卵後5~8日目)
| 調べるホルモン | 役割 |
| 黄体ホルモン | 排卵の促進・妊娠を維持 |
| プロラクチン | 排卵を抑制・乳汁の分泌 |
| 甲状腺ホルモン | ホルモンのバランスを維持 |
各ホルモンのバランスがくずれていると、自然妊娠の確率が下がります。
【AMH(アンチミュラー管ホルモン)検査】
AMHの数値は、卵巣内に残っている卵子の数を推測できます。
数値が高ければ卵子数が多いと判断できますが、異常に高い場合は、排卵障害(多嚢胞性卵巣症候群)の可能性も否定できません。
また、20代の女性でも、AMH値が低い場合は卵巣内の卵子の数が減っている可能性があり、閉経の時期が早まることもあります。
【クラミジア感染症】
クラミジアは不妊の原因の1つとなる感染症のため、血液検査でクラミジアに対する抗体の有無を調べます。
子宮卵管造影(月経終了後~排卵直前)
おもに、卵管の閉塞を調べる検査です。子宮内に造影剤を注入後、レントゲンで卵管内の造影剤を確認します。
子宮内にチューブを固定するときや、造影剤注入のときに痛みがともなうケースも。
また、ヨードの成分が入った造影剤を使用するため、ヨードアレルギーがある方は医師に伝えておきましょう。
頚管粘液検査(排卵直前)
排卵期の頸管粘液(おりもの)の状態を確認し、排卵のタイミングや自然妊娠の可能性を確認します。
頚管粘液が少ない、あるいは粘稠性が低い場合は、自然妊娠の確率が下がるため。人工授精などを検討します。
フーナーテスト(排卵直前)
排卵期の性交渉後に、頚管粘液中の精子の状態を確認する検査です。
検査の結果で、精子が少ない、あるいは運動量が少ない場合、頸管粘液や子宮および卵管で精子を攻撃する、免疫抗体が分泌されている可能性が考えられます。
超音波検査(排卵期)
超音波で子宮や卵巣の状態を確認し、
- 子宮内膜の厚さ
- 卵胞の大きさ(排卵日の予測)
- 子宮筋腫の有無
- 子宮内膜ポリープの有無
などを確認します。
なお、超音波検査は、排卵期以外のタイミングでも実施する場合があります。
子宮鏡検査(月経以外の時期)
超音波検査で、子宮内の異常、ポリープ、子宮筋腫などの疑いがあったときに行う検査です。
男性が受けるおもな検査4つ
精液検査
精液検査は男性不妊症で最も重要な検査で、精液量と精液中に含まれる精子の数や運動量などを調べます。
検査の結果、精液に精子が含まれていなければ、造精機能の低下、もしくは精路通過の問題※が考えられ、性交渉により射精にいたっても妊娠の確率は大きく下がります。
※精路(精路の通る道)が精巣静脈瘤などで塞がれている状態
WHO(世界保健機構)では、精液検査について以下のような基準が設けられています。
2021年WHOによる最低基準
| 最低基準値 | |
| 精液量 | 1.4ml |
| 精子濃度 | 1600万/ml |
| 運動率 | 42%以上 |
| 正常形態率 | 4%以上 |
なお、造精機能の低下は、男性不妊の原因の8〜9割を占めるといわれており、精子が少ない・作られていない・運動性が低い、といった所見が確認できます。
超音波検査
超音波検査により、精巣の状態や精索静脈瘤による精路(精路の通る道)の閉塞を調べます。
採血
男性の血液検査では、精子を造るために必要なホルモンの数値を計測します。
男性の体内でも女性ホルモンが分泌されており、男性ホルモンとのバランスが崩れると、精子が正常に作られなくなります。
触診
触診により、睾丸の大きさや精巣・精巣上体などの状態を確認します。
精索静脈瘤の有無を調べるときは、立ったりお腹に力を入れたりしながら、陰嚢上部を観察・触診しますが、痛みをともなうケースはほとんどありません。
不妊治療の方法
男女で受ける不妊治療
- タイミング法
- 人工授精
- 体外受精
- 顕微授精とTESE
その他の不妊治療
- 薬物療法
- 手術療法
- その他(カウンセリングなど)
- 卵子凍結
男女で受ける不妊治療
男女で受ける不妊治療については、以下のように区分されています。
| 一般不妊治療 | 生殖補助医療 |
| ● タイミング法 ● 人工授精 など。 | ● 体外受精 ● 顕微授精 ● TESE (精子採取手術) など。 |
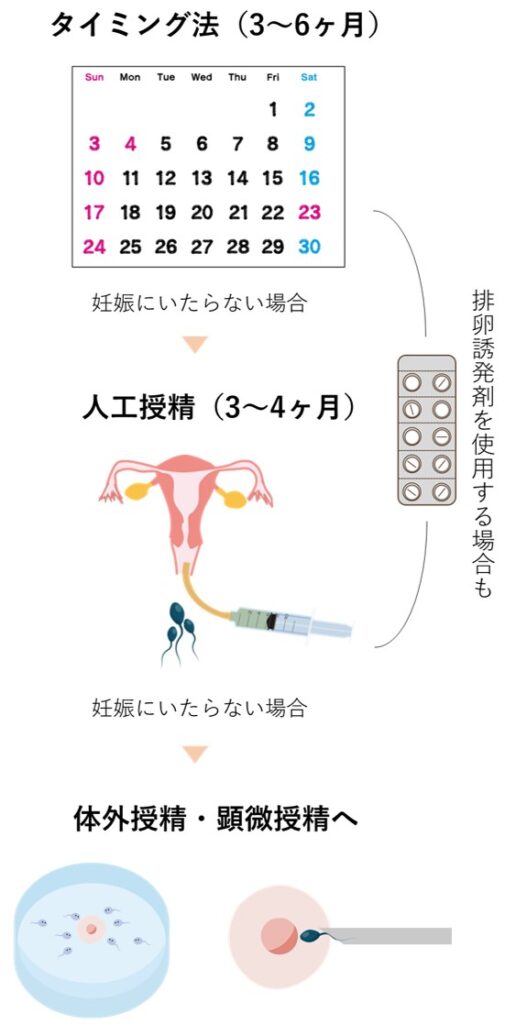
一般的にはタイミング法から開始し、妊娠にいたらない場合は体外受精などにステップアップしていきます。
イメージ
人工授精や体外受精の段階になると、精子の採取などもふくめ男性の協力が必要不可欠ですが、治療そのものは「女性が主体」ともいえるでしょう。
タイミング法
月経周期から排卵日を予測し、妊娠の可能性が高い時期に、性交渉のタイミングをあわせる方法です。
もっとも自然妊娠にちかい、治療法となります。
人工授精
タイミング法で、妊娠にいたらない場合に行います。
運動が活発な精子をあらかじめ採取しておき、排卵日の前後にあわせてチューブで、精子を子宮腔内に注入します。
自然妊娠にちかい治療法で、あとに紹介する体外受精などにくらべて体の負担やリスクが少ないのが特徴です。
ただし、年齢などの条件や男性不妊がある場合は人工授精を行わず、体外受精や顕微授精へとステップアップすることもあります。
参考:不妊治療の現状と課題
体外受精
タイミング法や人工授精で妊娠にいたらなかった場合には、体外受精を行います。
流れとしては以下のようになります。
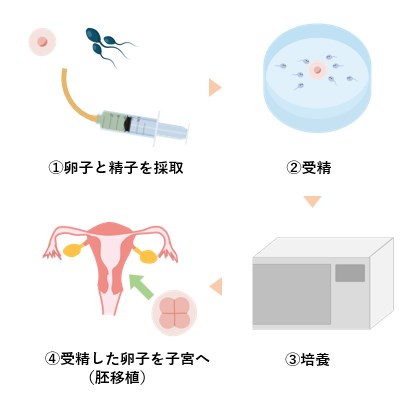
採取の前に、女性の場合は排卵誘発剤、男性の場合は漢方薬やホルモン剤、ビタミン剤などを使用する場合があります。
顕微授精とTESE(精子採取手術)
体外受精で妊娠にいたらないときには、顕微授精とTESEを行います。
体外受精とおなじく女性から卵子を採取し、顕微鏡を使ってTESEで採取した精子を人工的に授精させ3〜5日ほど培養後、受精した卵子を子宮内へもどします。
精液検査で、精子の数が少ない・運動量が低下しているなどの結果が出たときに行う手術で、精巣から精子を採取します。
手術には2種類あり、目視で行うものをsimple TESE(シンプルテセ)、顕微鏡を使用するものをmicro TESE(マイクロテセ)と呼ばれ、人工的に受精させる顕微授精で使用します※
※一般的に、TESEで採取した精子は運動能力が低く、人工授精や体外受精では受精にいたらない可能性があるため。
※受精と授精のちがいについて
授精:人工的な手段によるもの
受精:自然に卵子と精子が結合
体外受精であれば、試験管の中で卵子と精子が自然に結合しているため”受精”となります。
その他の不妊治療
- 薬物療法
- 手術療法
- その他(カウンセリングなど)
- 卵子凍結
薬物療法
薬物療法は、女性であれば排卵誘発剤の使用や、不妊の原因となる疾患に対する投薬治療を行います。
男性の場合は、漢方薬やホルモン剤、ビタミン剤などを服用して、精液(精子)の状態を確認していきます。
手術療法
手術療法は、女性であれば子宮内膜症による卵管の癒着をとりのぞく手術などがあげられます。
男性では精子の通り道を広げる精索静脈瘤の手術や、顕微授精のために精子を採取するTESE(テセ)を行います。
その他(カウンセリングなど)
その他の治療法としては、カウンセリングがあげられ、男女で受ける場合もあれば個別で受ける場合もあります。
最近では、男性の勃起障害(ED)や膣内射精障害など、性交渉におけるトラブルへのカウンセリングを行う医療機関も増えています。
卵子凍結
不妊治療の枠からは少しそれますが、最近では卵子凍結という方法も注目されています。
卵子凍結とは?
将来の出産を希望する女性が、妊娠適齢期の自分の卵子を採取し低温保存する医療技術
年齢により卵子の機能も落ちていくいっぽうで、妊娠適齢期の卵子を保存・活用することで、将来の妊娠の確率をあげられます。
詳しい内容については、卵子凍結のメリットとデメリットを詳しく解説!をご確認ください。
不妊治療による妊娠までの期間や確率は?
この章では、不妊治療にかかわる論文や日本産婦人科医会などの情報をもとに、不妊治療における妊娠までの期間や確率を見ていきたいと思います。
一般不妊治療(タイミング法&人工授精):6ヶ月継続で50%が妊娠
タイミング法は、開始当初(1回)では5〜10%前後と高い数字ではありませんが、6ヶ月継続(5~6回)で50%、24か月(20回以上)で60%が妊娠するといわれています。
※不妊でない方がタイミング法を6ヶ月継続すると、70%以上の確率で妊娠するというデータもあります。
そのため、不妊治療を受けるときはタイミング法から開始し、妊娠にいたらない場合は人工授精や体外受精などへステップアップします。
人工授精の場合、タイミング法とおなじく開始当初は5〜10%前後ですが、4か月ほど継続しても40歳未満で約20%、40歳以上で10〜15%とけして高くありません。
しかし、体外受精などにくらべて体の負担やリスクが小さいため、タイミング法のつぎの選択肢となります。
参考:日本産婦人科医会
生殖補助医療(体外受精や顕微授精):30代であれば30~40%の確率で妊娠
体外受精については、以下のような妊娠率となります。
| 年代 | 妊娠率 |
| 20代 | 50%前後 |
| 30代 | 40%前後 |
| 40代 | 20%前後 |
なお、厚生労働省の資料によれば、顕微授精と体外受精では、妊娠率に大きな差はないといわれていますが、年齢の影響で妊娠率は下がると報告されています。
2022年4月より体外受精などが保険適用で3割負担に
体外受精などの不妊治療が、2022年4月(令和4年度)より保険適用となりました。
| 2022年3月まで | 2022年4月より |
| ● タイミング法 ● 排卵誘発法 など一部のみ保険適用 | ● 人工授精 ● 体外受精 ● 顕微授精 ● TESE なども保険適用に |
不妊治療の保険適用範囲が広がった結果、1回の治療期間あたりの費用は以下のようになります。
※検査代ふくむ
不妊治療:1回の治療期間あたりの費用の目安
| 保険適用時の費用 | |
| タイミング法 | 約5千円 |
| 人工授精 | 約1万5千円 |
| 体外受精 | 約5~20万万円 |
| 顕微授精 | 約15~20万円 |
| simple TESE | 約6万円 |
| micro TESE | 約9万円 |
上記にあげた不妊治療は、一定期間内に3~6回行うこともあるため、総額としては以下のようになる場合があります。
- タイミング法・人工授精:3~4万円
- 体外受精:50万円
また、医療機関によっては一部の検査や治療が全額自費になる場合もあるため、事前に確認しておきましょう。
なお、不妊治療の保険適用については、事実婚カップルも対象です。
ただし、戸籍などの提出が必要なケースもあるため、ご注意ください。
まとめ
不妊の原因を調べる検査の例
| 女性 | 男性 |
| ● 採血 ● 子宮卵管造影 ● 頸管粘液検査 ● フーナーテスト ● 超音波検査 ● 子宮鏡検査 | ● 精液検査 ● 超音波検査 ● 血液検査 ● 触診 |
男女で受ける不妊治療については、以下のように区分されています。
| 一般不妊治療 | 生殖補助医療 |
| ● タイミング法 ● 人工授精 など。 | ● 体外受精 ● 顕微授精 ● TESE (精子採取手術) など。 |
不妊治療の主体は女性になるいっぽうで、原因は男女ともにあるため、検査や治療の過程でおたがいの協力が求められるでしょう。
不妊を女性だけの問題としてとらえず、おたがいの体や心への負担を共有し、新しい命を授かるためのハードルを乗り越えてください。
【PR】将来のシミュレーションもできる!日本初の卵巣年齢検査キット